
Agregue un acceso directo a Club de Expertos 

Agregue un acceso directo a Club de Expertos 

Agrega un acceso directo a Club de Expertos: presiona  y luego agrégalo a tu pantalla de inicio.
y luego agrégalo a tu pantalla de inicio.
Al continuar, usted acepta los Términos del servicio y la Política de privacidad de Club de Expertos.

Conozca los artículos desarrollados por nuestros expertos en dermatología pediátrica
Escrito por: Dr. J. Alejandro López Gamboa.
Especialidad: Dermatólogo pediatra y tricólogo
Fecha de publicación: 23-02-2024
Escrito por: Dr. J. Alejandro López Gamboa.
Especialidad: Dermatólogo pediatra y tricólogo
Fecha de publicación: 23-02-2024
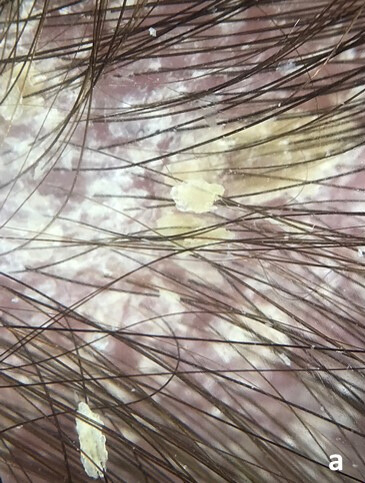
Dermatitis Seborreica infantil Afectación de cabeza, presencia de escama blanco-amarillenta sobre base eritematosa en piel cabelluda
La Dermatitis seborreica (DS), “eccema seborreico” o “costra láctea”, es una dermatosis inflamatoria crónica y recidivante que afecta hasta el 70% de los niños en los primeros 3 meses de edad.
Es una afectación cutánea frecuente en pacientes sanos que aparece en las primeras 3 a 4 semanas de vida, caracterizada por la presencia de placas eritemato-descamativas en regiones de la piel con alta concentración de glándulas sebáceas (ej. piel cabelluda, frente, cejas, glabela, surcos nasogenianos, conducto auditivo externo, región retroauricular, regiones medio-torácicas e interescapulares, axilas, ingles y pubis).
En los lactantes, la cabeza suele ser el segmento corporal más afectado. La piel cabelluda y la frente presentan escamas blanquecino-amarillentas finas de fácil desprendimiento.
Sin embargo, existen casos de mayor gravedad en donde las escamas se tornan oleosas, marrones, adquieren mayor grosor y se encuentran firmemente adheridas a una piel eritematosa. Es muy probable que cuando éstas se desprendan, condicionen la formación de placas alopécicas o pseudoalopécicas acompañadas de un exudado seroso.
Cuando la costra láctea de la piel cabelluda se extiende al resto del rostro (frente, cejas, pestañas, alas nasales) y coexiste con descamación en otras regiones del cuerpo (ej. cuello, tronco, axilas, ingles, región retroauricular), se conoce como “Dermatitis seborreica infantil”.
En estos casos, la dermatosis puede incluir la presencia de fisuras y costras serohemáticas durante la fase aguda de la enfermedad.
Su etiología hasta el momento sigue siendo desconocida, aunque ha sido relacionada con diversos factores genéticos (antecedentes familiares de atopia, HLA-AW30, HLA-AW31, HLA-AW32, HLA-B12, HLA-B18), ambientales (clima frío y seco), emocionales (estrés), endócrinos, alimentarios (consumo de biotina, desnutrición), infecciosos (disbiosis cutánea) e incluso inmunosupresión.
Debido a que se presenta con mayor frecuencia en varones, la relación entre la producción de andrógenos y su participación en la formación de sebo fueron de las primeras hipótesis que intentaron explicar el origen de la enfermedad. Así como también, se llegó a considerar al estímulo hormonal materno como el responsable del aumento en la actividad de las glándulas sebáceas.
Hoy en día se conoce que en los pacientes con costra láctea existe una alteración en la función de barrera de la piel y que la generación de las escamas amarillentas características se debe a cambios en la composición del sebo, en donde existe una disminución de ácidos grasos esenciales (secundaria al incremento en la transformación de triglicéridos a ácidos grasos libres) y menores cantidades de escualeno.
Los cambios en el entorno condicionan alteración del microbioma cutáneo y una mayor proliferación de Malassezia spp (M. restricta 47.5%, M. globosa 27.5%, M. furufur 7.5%, M. sympodialis 2.5%), una levadura lipofílica que se convierte en oportunista y patógena. La base eritematosa de las lesiones es la manifestación clínica de la liberación de múltiples citocinas proinflamatorias (IL-1α, IL-1β, IL-6, TNF -α, etc) que condicional vasodilatación, edema y explican la clínica del prurito.
El diagnóstico de la DS es clínico. La realización de un examen directo, la solicitud de cultivo e incluso la toma de biopsia de piel, se reservan para casos que no responden a primera línea de tratamiento y en los cuales se requiere descartar otra dermatosis inflamatoria crónica (ej, psoriasis, histiocitosis).
El manejo de la costra láctea se basa en la aplicación de cremas emolientes o aceites vegetales (aceite de almendras dulces, aceite de borraja, aceite de oliva) sobre la piel cabelluda al menos 30 min previos al baño, con el objetivo de provocar un efecto queratolítico seguro al reblandecer y desprender las escamas.
El uso de shampoos con propylen-glycol o bisabolol aportarán un efecto hidratante y aquellos que en su formulación contengan ciclopiroxolamina 1-2%, piroctolamina, keluamida, piritionato de zinc 1% o ketoconazol 1-2% contribuirán con el efecto seborregulador que busca disminuir la sobrepoblación de Malassezias. Los productos que contienen ácido salicílico 1-2% no son recomendados en neonatos ni lactantes por riesgo de dermatitis por contacto y salicilismo. El uso de preparaciones con alquitrán de hulla 0.5-2% se recomienda a partir de los 2 años.
Por lo general, es una dermatosis que se autolimita a los 3 meses de vida pero que puede persistir en brotes durante toda la lactancia. Los diagnósticos diferenciales incluyen Dermatitis atópica (DA), Dermatitis irritativa de contacto, tiñas (Dermatofitosis), Acrodermatitis enteropática, Psoriasis e incluso Histiocitosis de células de Langerhans y deben ser considerados ante la falla terapéutica persistente.
Aunque no se conoce la relación específica de causalidad, se sabe que hasta un 30% de los individuos con antecedente de costra láctea en los primeros meses de vida, tienen el riesgo de desarrollar DA en los años siguientes (sin ser una premisa forzosa). No se debe olvidar que Dermatitis seborreica y Dermatitis atópica son entidades distintas, pero que pueden coexistir.
EXCELENTE INFORMACION UTIL EN LA CONSULTA DIARIA DE LOS PACIENTES QUE ATENDEMOS
Comentario por ROSENDO ENRIQUE VAZQUEZ CONTRERAS el 11 marzo, 2024 a las 4:46 pm